Tuberkulose-Bakterien überfallen unsere Lungen. Sie töteten noch im Jahr 2015 1,4 Millionen Menschen, vorwiegend in Afrika und Osteuropa. Cholera-Bakterien martern unsere Därme und werden besonders gerne in Kriegsgebieten aktiv, wo sie wegen fehlender Hygiene und geschwächter Menschen viel Kraft entwickeln. So erkrankten im Jemen seit vergangenem Sommer über eine Million Menschen an Cholera, Tausende starben daran.
Zum Schutz gegen die effizienten Serienkiller haben wir zum Glück längst Bodyguards angeheuert: die Antibiotika. Diese Medikamente töten Bakterien oder hemmen deren Wachstum. Entdeckt wurde der erste solche Lebensretter, das Penicillin, schon 1928 vom dem schottischen Bakteriologen Alexander Fleming. Dafür erhielt er 1945 den Nobelpreis. Inzwischen haben Forschende weitere Antibiotikagruppen entwickelt, die gefährlichen Bakterien den Garaus machen können.
Fahrlässiger Masseneinsatz
Aber Achtung: Nicht alle Antibiotika wirken gegen alle Bakterien, und gegen Viren sind sie sowieso wirkungslos. Vor allem aber haben wir mit unseren Leibwächtern ein grosses Problem: Wir haben sie so oft eingesetzt, dass manche Bakterien inzwischen genau «wissen», wie sie sich wehren können. Sie sind resistent gegen Antibiotika geworden. Dass Resistenzen entstehen können, davor hat schon Alexander Fleming in seiner Rede bei der Nobelpreisverleihung bestechend verständlich gewarnt: «Die Zeit wird kommen, in der Penicillin von jedermann in Geschäften gekauft werden kann. Dadurch besteht die Gefahr, dass der Unwissende das Penicillin in zu niedrigen Dosen verwendet. Indem er die Mikroben nun nicht-tödlichen Mengen aussetzt, macht er sie resistent.»
Inzwischen ist genau das geschehen, wovor Fleming gewarnt hat, und dies gleich so umfassend, dass es alle Menschen weltweit betrifft. Viele Bakterien sind resistent gegen Antibiotika geworden. Einfach deshalb, weil die Medikamente zu häufig und zu unsorgfältig eingesetzt werden.
Supererreger aus dem eigenen Stall
Zum Beispiel in der Tierhaltung. Tiere in Massenhaltung werden oft krank. So kommt es, dass 75 Prozent aller in Deutschland verschriebenen Antibiotika von Nutztieren eingenommen werden und nur 25 Prozent von Menschen. Auch in der Schweiz bekommen Masttiere Antibiotika. Ein Beispiel: Ein Mastferkel hat eine Ohrenentzündung. Damit es seine Gspänli im engen Stall nicht ansteckt, bekommen sämtliche Ferkel Antibiotika. Oder: Ein Kalb wird vom Bauernhof abgeholt und in den Mastbetrieb gebracht. Dort trifft es auf viele andere Kälber von vielen anderen Bauernhöfen. Damit die Kälber nicht krank werden von den fremden Bakterien, bekommen sie vorsorglich Antibiotika. Das sind zwei exemplarische Szenarien, die verdeutlichen, wie in der Tiermast Antibiotika verwendet werden. Fakt ist: Es werden tonnenweise Antibiotika eingesetzt, auch bei uns. Die medikamentöse Behandlung scheint einfacher und günstiger zu sein, als die Tiere in weniger beengten Verhältnissen unter besseren hygienischen Bedingungen zu halten.


In der Massentierhaltung können sich Krankheiten rasch ausbreiten – ebenso wie Resistenzen gegen Antibiotika. Hier ein Zuchtbetrieb im Kanton Bern.
Besonders bedenklich: In der Mast werden auch Antibiotika verwendet, die eigentlich als Reserve für die Humanmedizin gedacht wären. Sie sollten gegen Keime eingesetzt werden können, bei denen alle anderen Antibiotika versagen. So werden in der Mast besonders gefährliche multiresistente Bakterien gebildet. Vom Kalb, Ferkel oder Huhn gelangen diese in die Nahrungskette der Menschen. Auch zu den Vegetariern übrigens. Denn die Superreger werden vermehrt auf Salaten und Gemüse gefunden.
Voriges Jahr warnte Thomas Van Boeckel vom Institut für Integrative Biologie der ETH Zürich in einem Interview zu seiner Studie über Antibiotikanutzung im Stall denn auch: «Der Einsatz von Antibiotika nach dem Giesskannenprinzip führt dazu, dass Bakterien Resistenzen entwickeln. Häufigere Epidemien und Unterbrechungen der Lebensmittelversorgung könnten die Folge sein.» Schätzungen hätten ergeben, dass ohne Gegenmassnahmen der weltweite Antibiotikaverbrauch um 52 Prozent zunehmen und bis 2030 sage und schreibe 200’000 Tonnen erreichen werde.
Supererreger vom eigenen Arzt
Aber auch die Behandlung von Menschen erzeugt resistente Bakterien. Wie sorglos manche Ärzte Antibiotika verschreiben, zeigte 2017 eine Pilotstudie des Epidemiologen Heiner Bucher vom Universitätsspital Basel. Aus Krankenkassendaten wurden diejenigen 2900 Ärzte herausgesucht, die in der Vergangenheit am meisten Antibiotika pro 100 Patientenkonsultationen verschrieben hatten. Die Hälfte erhielt regelmässig ein Feedback zu ihrer Verschreibungspraxis, die andere Gruppe blieb unbehelligt. Das Resultat ist ernüchternd: Das Feedbackprogramm änderte wenig am Verhalten der Ärzte. Und dies, obwohl Ärzte und Patientinnen und Patienten in der Schweiz gemäss dem aktuellen Bericht der «Nationalen Strategie Antibiotikaresistenzen» (StAR) des Bundes eigentlich wissen, dass die unnötige und zu kurze Verwendung von Antibiotika die Bakterien im eigenen Körper regelrecht fit macht für den nächsten antibiotischen Angriff. Die Reporter der SRF-Sendung «Puls» machten sich nach Veröffentlichung der Studie deswegen auf Recherche nach den Ursachen für die teilweise laxe Antibiotikavergabe.
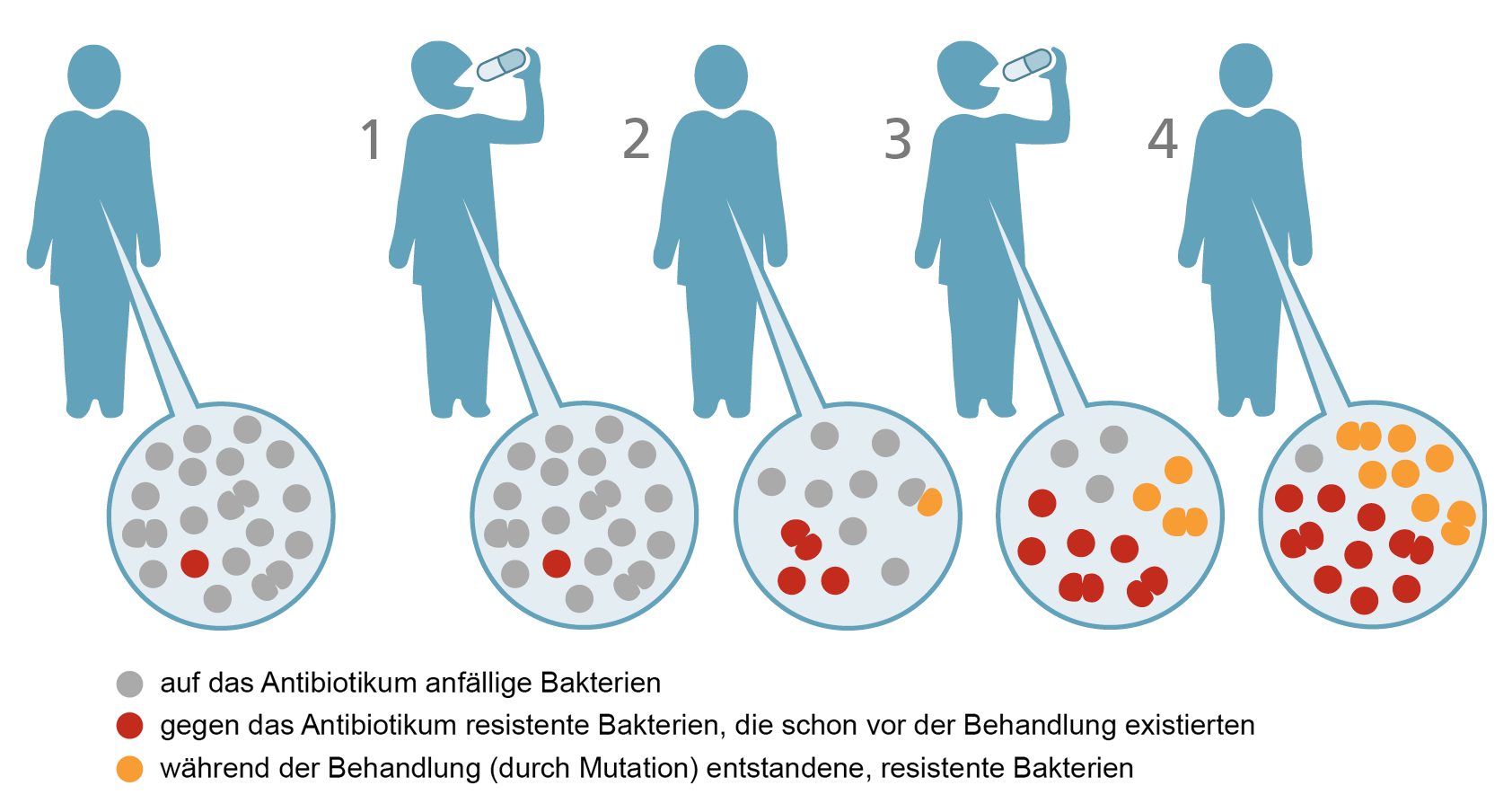

Jedes Mal, wenn Antibiotika eingesetzt werden, können resistente Bakterien überleben und von der Beseitigung der anfälligen Bakterien profitieren und sich somit weiter ausbreiten.
Aus den Aussagen der Ärzte kristallisierte sich ein Hauptargument heraus: «Die Patienten wollen Antibiotika.» Oder etwas ausführlicher formuliert: «Wenn ich ihm kein Antibiotikum gebe, dann hat der Patient das Gefühl, ich sei ein schlechter Arzt.» Und es wurde auch beklagt: «Wir haben immer weniger Zeit, den Patienten aufzuklären, warum er kein Antibiotikum nehmen muss.» Doch es gibt auch positive Entwicklungen zu vermelden. Das Schweizerische Zentrum für Antibiotikaresistenzen (Anresis) schliesst aus seinen Untersuchungen des Antibiotikaverbrauchs in der ambulanten Medizin nämlich: «Der Antibiotikakonsum pro Kopf ist in der Schweiz im Vergleich zu anderen europäischen Ländern relativ gering.» In den Schweizer Spitälern bewege sich der Konsum allerdings im europäischen Mittelfeld. Weniger wäre also noch immer mehr. In den Spitälern und Altersheimen gibt es zudem immer wieder Probleme mit dem sogenannten Methizillin-resistenten Bakterium Staphylococcus aureus (MRSA), das gegen die meisten Breitband-Antibiotika resistent ist.
Für gesunde Menschen sind MRSA-Bakterien meistens harmlos, doch ist die Abwehrkraft geschwächt, kann es zu einer Infektion kommen. Die Weiterverbreitung der MRSA-Bakterien lässt sich nur verhindern, wenn in Spitälern und ähnlichen Einrichtungen die Hygienemassnahmen eingehalten werden. Doch gemäss dem aktuellen StAR-Bericht gibt es ein weiteres Problem: Auch in der Schweiz lassen sich in den Abwässern zu viele Antibiotikaresistenzen finden, vor allem in denen der Spitäler.